АУТОДЕРМОПЛАСТИКА РАСЩЕПЛЕННЫМ ТРАНСПЛАНТАТОМ.
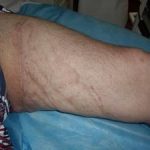
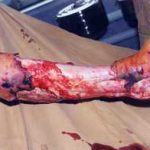
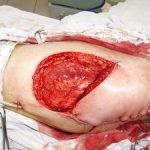
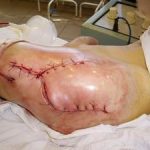
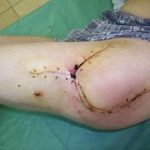
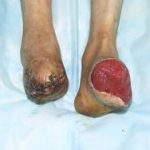
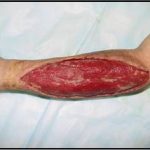
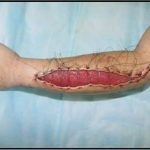
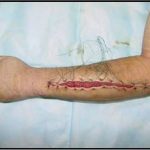
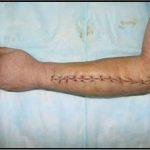
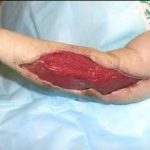
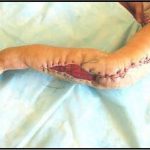
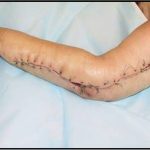
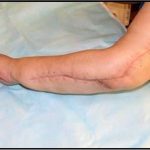
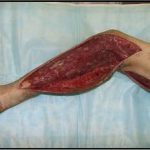
Пластика ран свободным расщепленным кожным трансплантатом занимает особое место в гнойной хирургии и заключается в закрытии раневого дефекта с помощью свободных тонких кожных трансплантатов. В чем же заключается принципиальное отличие этого варианта пластической реконструкции от представленных выше? Расщепленный аутодермотрансплантат характеризуется иным типом питания нежели полнослойный лоскут. Для его приживления достаточно питательных веществ с раневой поверхности, а в питающих сосудах нет необходимости. Первые сведения об этом способе кожной пластики относятся к 18-19 векам. В начале 19 века много внимания данному методу уделял немецкий хирург Диффенбах, которому удалось получить приживление тонкого кусочка кожи спинки носа, однако с отторжением поверхностных слоев кожи. Впервые успешная пластика свободным расщепленным кожным трансплантатом была выполнена в 1869 г. Ж. Реверденом, который добился приживления нескольких небольших срезанных ланцетов кусочков поверхностного слоя кожи, перенесенных на гранулирующую раневую поверхность. После открытия Ревердена предложенная методика стала широко применяться во всем мире. В России внедрение и совершенствование свободной кожной пластики связано с именами П.Я. Пясецкого (1870), С.М. Янович-Чайнского (1870), А.С. Яценко (1871). Так, А.С. Яценко в Берлине была защищена первая диссертация по свободной кожной пластике, в которой он описывал свой опыт свободной пересадки кожи на ампутационные культи и огнестрельные раны
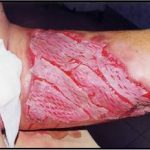
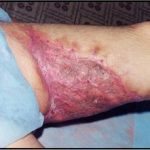
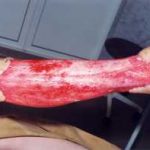
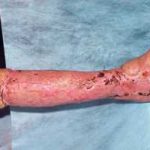
В последующем методика свободной кожной пластики расщепленным трансплантатом была существенным образом модернизирована и усовершенствована. В настоящее время забор кожных трансплантатов осуществляется с помощью специального прибора – дерматома, позволяющего выбрать необходимую толщину (чаще всего 0,3-0,5 мм). Полученные таким образом кожные трансплантаты перфорируются, укладываются и тщательно фиксируются на предварительно подготовленной раневой поверхности. Приживление происходит на седьмые сутки после операции. Донорская рана (место забора трансплантата) заживает, как правило, на 12-14 сутки послеоперационного периода в зависимости от толщины забранной кожи.
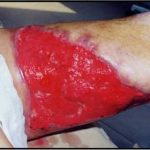
Основными преимуществами метода является возможность одномоментного закрытия обширных ран, малая травматичность и техническая простота выполнения. Данная операция не приводит к ухудшению общего состояния пациента и увеличению раны в размерах даже при неблагоприятном течении послеоперационного периода, не сопровождается значительной кровопотерей, не требует сложных видов обезболивания, что позволяет с успехом использовать ее у пациентов пожилого и старческого возраста. Немаловажно и то, что в ходе данного оперативного вмешательства не наносится серьезного ущерба донорской зоне. Недостатки свободной кожной пластики расщепленным трансплантатом связаны с принципиальной невозможностью восстановления полноценного кожного покрова, что может приводить в ряде случаев к неудовлетворительным косметическим и функциональным результатам лечения, особенно в отдаленные сроки.

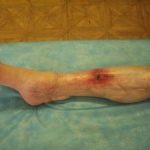
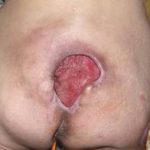
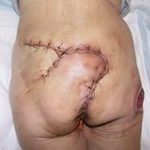
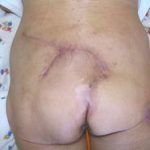
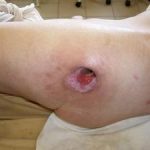
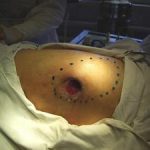
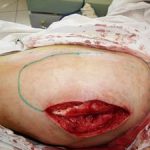

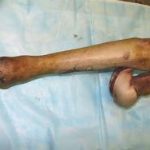
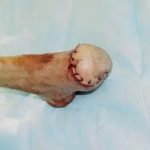
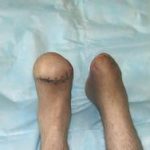
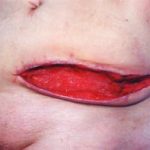
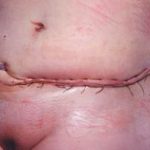
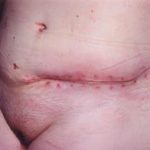
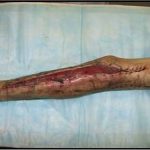
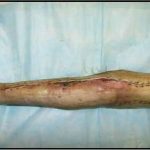
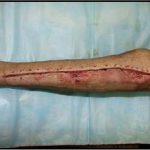
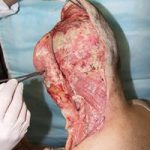
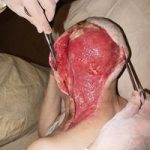
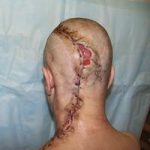
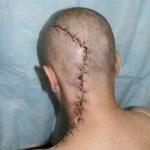
 Несмотря на многообразие существующих способов кожной пластики, выполнение любого из них требует соблюдения ряда общих условий. Основным критерием возможности выполнения пластического закрытия раны является стихание воспалительных явлений и переход раны во вторую фазу раневого процесса (фазу репарации). Оценка состояния раны при этом проводится на основании комплекса клинических и объективных методов исследования.
Несмотря на многообразие существующих способов кожной пластики, выполнение любого из них требует соблюдения ряда общих условий. Основным критерием возможности выполнения пластического закрытия раны является стихание воспалительных явлений и переход раны во вторую фазу раневого процесса (фазу репарации). Оценка состояния раны при этом проводится на основании комплекса клинических и объективных методов исследования.
 Полнослойная кожная пластика подразделяется на пластику местными тканями и перемещенным кожным лоскутом: из соседних с раной областей на постоянной питающей ножке (индийская пластика), из отдаленных областей на временной питающей ножке (итальянская пластика), а также из отдаленных областей на микрососудистых анастомозах.
Полнослойная кожная пластика подразделяется на пластику местными тканями и перемещенным кожным лоскутом: из соседних с раной областей на постоянной питающей ножке (индийская пластика), из отдаленных областей на временной питающей ножке (итальянская пластика), а также из отдаленных областей на микрососудистых анастомозах.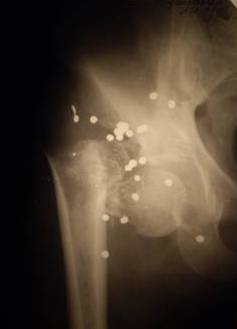
 Рис. 1. Огнестрельный перелом (на охоте) шейки бедренной кости, осложнившийся остеомиелитом.
Рис. 1. Огнестрельный перелом (на охоте) шейки бедренной кости, осложнившийся остеомиелитом. Рис. 2. Неправильно сросшийся огнестрельный перелом диафиза бедренной кости, осложнившийся остеомиелитом.
Рис. 2. Неправильно сросшийся огнестрельный перелом диафиза бедренной кости, осложнившийся остеомиелитом.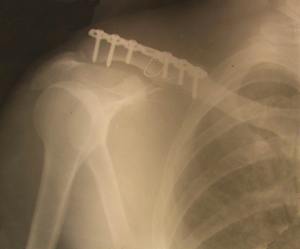
 Рис. 1. Остеомиелит и параоссальная флегмона после накостного металлоостеосинтеза большеберцовой кости пластиной.
Рис. 1. Остеомиелит и параоссальная флегмона после накостного металлоостеосинтеза большеберцовой кости пластиной. Рис. 2. Остеомиелит после погружного остеосинтеза большеберцовой кости пластиной. 4 месяца после операции. Консолидации перелома нет, как нет и перспектив для этого. Необходимо удаление пластины, сегментарная резекция большеберцовой кости, наружный дистракционно-компрессионный остеосинтез по Илизарову.
Рис. 2. Остеомиелит после погружного остеосинтеза большеберцовой кости пластиной. 4 месяца после операции. Консолидации перелома нет, как нет и перспектив для этого. Необходимо удаление пластины, сегментарная резекция большеберцовой кости, наружный дистракционно-компрессионный остеосинтез по Илизарову. Рис.3. Остеомиелит после погружного металлоостеосинтеза ключицы пластиной. 5 месяцев после перелома. Имеет место консолидация костных отломков. Показано удаление фиксатора, остеонекрсеквестрэктомия
Рис.3. Остеомиелит после погружного металлоостеосинтеза ключицы пластиной. 5 месяцев после перелома. Имеет место консолидация костных отломков. Показано удаление фиксатора, остеонекрсеквестрэктомия
 Рис. 5. Остеомиелит бедренной кости после эндопротезирования тазобедренного сустава. В связи с выраженным воспалительным процессом необходимо удаление имплантата, резекция бедренной кости с последующим решением вопроса о возможности ревизионного эндопротезирования.
Рис. 5. Остеомиелит бедренной кости после эндопротезирования тазобедренного сустава. В связи с выраженным воспалительным процессом необходимо удаление имплантата, резекция бедренной кости с последующим решением вопроса о возможности ревизионного эндопротезирования.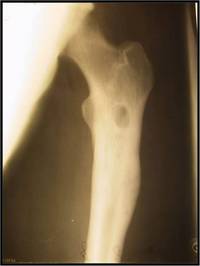


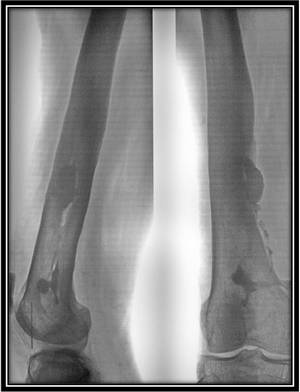
 Рис. 1. Наружное отверстие гнойного свища у больного хроническим гематогенным остеомиелитом бедренной кости. Определяются многочисленные рубцы после выполненных ранее хирургических вмешательств.
Рис. 1. Наружное отверстие гнойного свища у больного хроническим гематогенным остеомиелитом бедренной кости. Определяются многочисленные рубцы после выполненных ранее хирургических вмешательств. Рис. 2. Фистулограмма того же больного. Определяется утолщение и деформация пораженной остеомиелитом бедренной кости. Контрастное вещество, введенное в наружное отверстие свища, попадает в параоссальную и внутрикостную гнойные полости.
Рис. 2. Фистулограмма того же больного. Определяется утолщение и деформация пораженной остеомиелитом бедренной кости. Контрастное вещество, введенное в наружное отверстие свища, попадает в параоссальную и внутрикостную гнойные полости. Рис. 3. КТ того же больного. Определяется обширная остеомиелитическая полость в бедренной кости.
Рис. 3. КТ того же больного. Определяется обширная остеомиелитическая полость в бедренной кости. Рис. 4. ХГО локтевой кости. Последняя значительно утолщена и деформирована. В костной полости определяется секвестр.
Рис. 4. ХГО локтевой кости. Последняя значительно утолщена и деформирована. В костной полости определяется секвестр. Рис. 5. КТ бедренной кости. Поперечный срез на уровне дистального метаэпифиза. В остеомиелитической полости определяется свободно лежащий костный секвестр.
Рис. 5. КТ бедренной кости. Поперечный срез на уровне дистального метаэпифиза. В остеомиелитической полости определяется свободно лежащий костный секвестр. Рис. 6. Фистулограмма пациента, страдающего ХГО бедренной кости. Контрастируются множественные гнойные свищи, расположенные как в мягких тканях, так и проникающие в остеомиелитическую полость.
Рис. 6. Фистулограмма пациента, страдающего ХГО бедренной кости. Контрастируются множественные гнойные свищи, расположенные как в мягких тканях, так и проникающие в остеомиелитическую полость. Рис. 7. Рентгенологическая картина ХГО бедренной кости. Анамнез заболевания более 40 лет. Определяются выраженные структурные изменения бедренной кости (утолщение, деформация, множественные остеомиелитические полости с расположенными в них секвестрами). Для уточнения объема и характера деструктивных изменений необходимо выполнение КТ.
Рис. 7. Рентгенологическая картина ХГО бедренной кости. Анамнез заболевания более 40 лет. Определяются выраженные структурные изменения бедренной кости (утолщение, деформация, множественные остеомиелитические полости с расположенными в них секвестрами). Для уточнения объема и характера деструктивных изменений необходимо выполнение КТ.
 Рис. 9. Фистулограмма того же больного. Введенное в свищ контрастное вещество попадает внутрь кости, образуя депо в остеомиелитической полости в зоне проксимального метаэпифиза плечевой кости.
Рис. 9. Фистулограмма того же больного. Введенное в свищ контрастное вещество попадает внутрь кости, образуя депо в остеомиелитической полости в зоне проксимального метаэпифиза плечевой кости. Рис. 10. Рентгенограмма того же пациента после проведенного хирургического лечения. Выполнена трепанация плечевой кости с остеонекрсеквестрэктомией.
Рис. 10. Рентгенограмма того же пациента после проведенного хирургического лечения. Выполнена трепанация плечевой кости с остеонекрсеквестрэктомией.
 Рис. 2. Магнитно-резонансная томограмма пациента, страдающего острым гематогенным остеомиелитом таза (гнойный сакроилеит). Визуализируется выраженный воспалительный отек параоссальных мягких тканей.
Рис. 2. Магнитно-резонансная томограмма пациента, страдающего острым гематогенным остеомиелитом таза (гнойный сакроилеит). Визуализируется выраженный воспалительный отек параоссальных мягких тканей.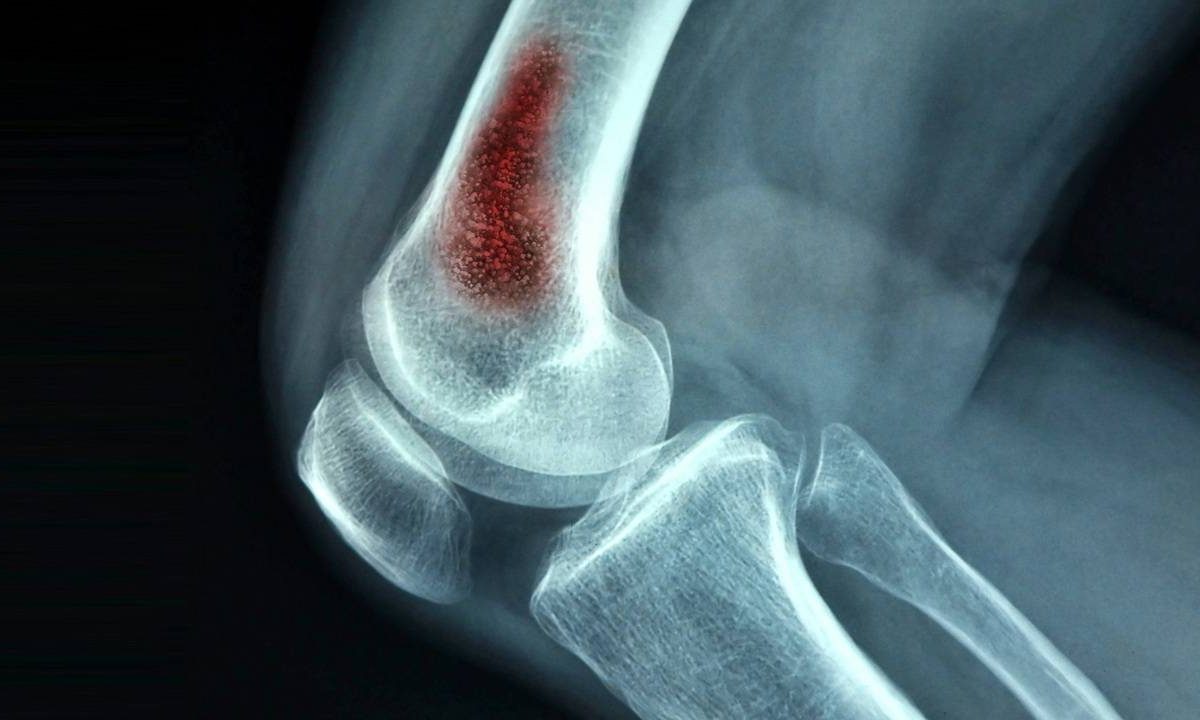
Свежие комментарии