ЛАТЕРАЛЬНЫЙ ЭПИКОНДИЛИТ ИЛИ «ЛОКОТЬ ТЕННИСИСТА»
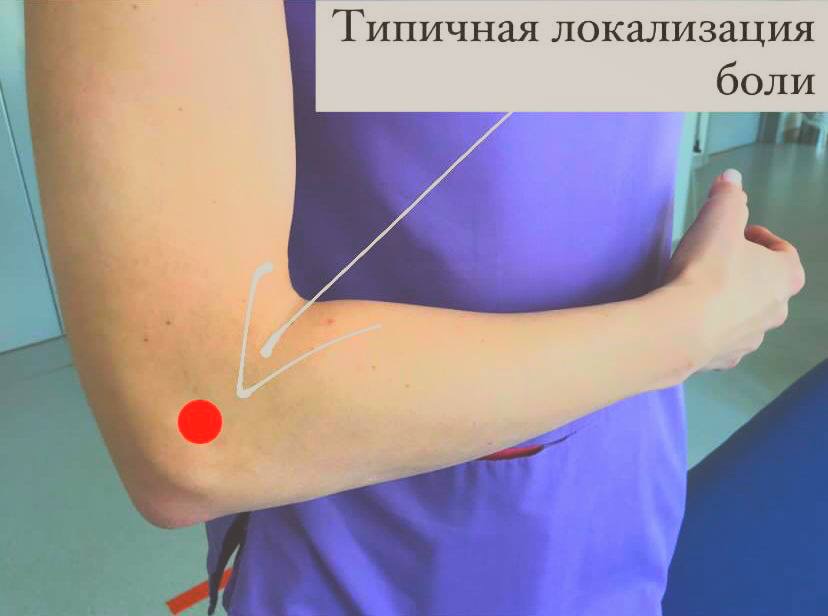
Латеральный эпикондилит (ЛЭ) или «Локоть теннисиста» — хроническое воспалительно-дегенеративное заболевание, поражающее сухожилия мышц латеральной стороны предплечья, чаще всего поражается кроткий лучевой разгибатель кисти.
ЛЭ относят к травмам чрезмерного использования. Такое состояние может привести к гиалиновой дегенерации начала сухожилия разгибателя предплечья. Чрезмерное использование мышц и сухожилий предплечья и плеча, часто повторяющиеся сокращения и физическая работа руками – все перечисленное вместе может создать слишком большую нагрузку на сухожилия локтя. В результате в структуре тканей возникают повреждения, что в свою очередь ведет к появлению боли над латеральным надмыщелком. Чаще всего боль локализуется спереди и дистальнее от латерального надмыщелка.
Группа риска развития заболевания — спортсмены. Факторы риска – ручной труд, домашняя работа и другие занятия, в которых присутствует разгибание запястья, пронация и супинация предплечья.
Латеральный эпикондилит встречается в пять раз чаще медиального. Он поражает 1-3% населения, в основном людей в возрасте 35-50 лет.
При возникновении этого заболевания можно наблюдать следующие симптомы: боль и жжение в области латерального надмыщелка (костный выступ в области локтевого сустава), иррадиация боли в предплечье и запястье, снижение силы мышц предплечья, задействованных при разгибании кисти и пальцев, частое появление боли без видимых причин.
Диагноз ставится на основании клинической картины, анамнестических данных, клинических тестов, УЗИ диагностики.
Дифференциальную диагностику проводят со следующими заболеваниями:
— нейропатия лучевого нерва,
— артрит локтевого сустава,
— шейная радикулопатия,
— травмы связок латеральных,
— коллатеральных,
— бурсит,
— медиальный эпикондилит
Основной задачей лечения латерального эпикондилита является снижение боли и контроль воспаления. В острый период для снятия боли применяют НПВС и компрессы со льдом, также допустимы инъекции с кортикостероидными препаратами. Далее назначается курс консервативной терапии, который включает в себя: физические упражнения, мобилизации с движением, УВТ терапия, модификация образа жизни пациента с учетом его спортивных и профессиональных активностей. В случае неэффективности консервативного лечения (не менее чем через 6 месяцев) в редких случаях проводится хирургическая операция.



 В основе сюжета витража — предание о том, как Святой Иероним излечил больную лапу льва, вытащив из нее занозу, после чего лев стал его постоянным спутником и помощником.
В основе сюжета витража — предание о том, как Святой Иероним излечил больную лапу льва, вытащив из нее занозу, после чего лев стал его постоянным спутником и помощником.

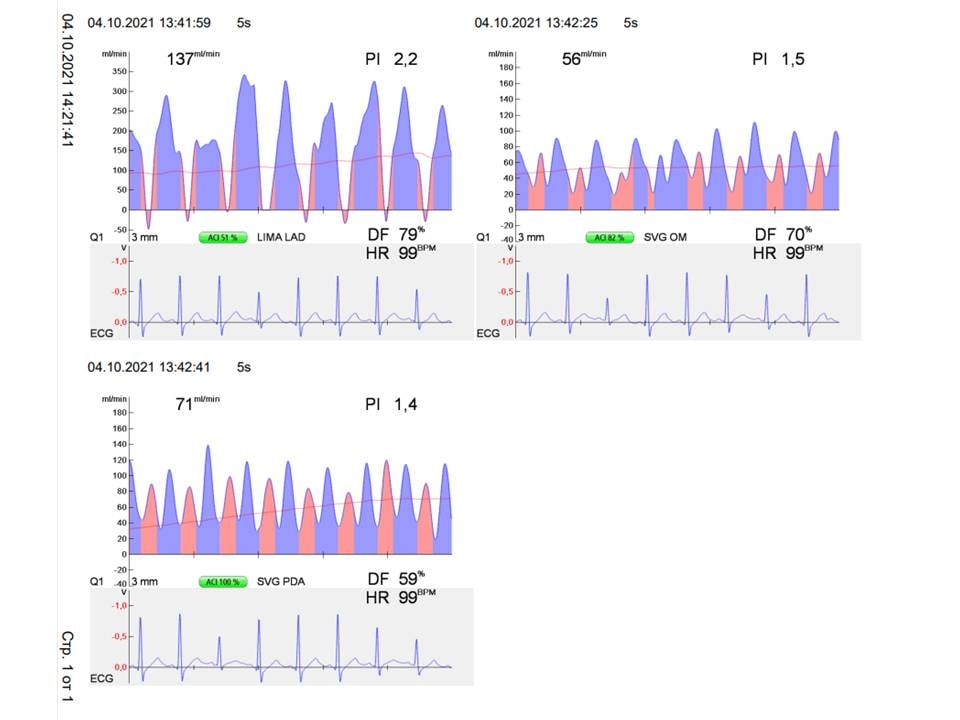




 Остеомиелит таза (ОТ) представляет собой собирательное понятие, которое включает в себя целую группу заболеваний, характеризующихся костно-деструктивными изменениями бактериальной этиологии, но существенно отличающихся по патогенезу. При этом ряд особенностей заставляет выделить остеомиелит таза в отдельную группу. Это массив тазовых костей, трудная доступность очагов инфекции, расположенные рядом внутренние органы, магистральные сосуды, нервные стволы. Все это определяет трудности как диагностики, так и лечения остеомиелита таза. Данный вид костной патологии, как правило, протекает тяжелее остеомиелита другой локализации. Характерные для ряда форм остеомиелита таза запоздалая диагностика и несвоевременно начатое лечение определяют высокую частоту развития сепсиса, а также многолетнее рецидивирующее течение заболевания. Еще одной особенностью остеомиелита таза является частое мультифокальное поражение, создающее дополнительные трудности в диагностике. Традиционно выполняемая при обследовании больных обзорная рентгенография при ОТ
Остеомиелит таза (ОТ) представляет собой собирательное понятие, которое включает в себя целую группу заболеваний, характеризующихся костно-деструктивными изменениями бактериальной этиологии, но существенно отличающихся по патогенезу. При этом ряд особенностей заставляет выделить остеомиелит таза в отдельную группу. Это массив тазовых костей, трудная доступность очагов инфекции, расположенные рядом внутренние органы, магистральные сосуды, нервные стволы. Все это определяет трудности как диагностики, так и лечения остеомиелита таза. Данный вид костной патологии, как правило, протекает тяжелее остеомиелита другой локализации. Характерные для ряда форм остеомиелита таза запоздалая диагностика и несвоевременно начатое лечение определяют высокую частоту развития сепсиса, а также многолетнее рецидивирующее течение заболевания. Еще одной особенностью остеомиелита таза является частое мультифокальное поражение, создающее дополнительные трудности в диагностике. Традиционно выполняемая при обследовании больных обзорная рентгенография при ОТ отличается малой информативностью, способствуя диагностическим ошибкам. Чаще всего наблюдается ОТ гематогенного происхождения. Значительно реже встречаются посттравматический, послеоперационный, огнестрельный и контактный остеомиелит. Среди тазовых костей остеомиелитом чаще поражаются крыло и тело подвздошной кости, а также крестцово-подвздошное сочленение.
отличается малой информативностью, способствуя диагностическим ошибкам. Чаще всего наблюдается ОТ гематогенного происхождения. Значительно реже встречаются посттравматический, послеоперационный, огнестрельный и контактный остеомиелит. Среди тазовых костей остеомиелитом чаще поражаются крыло и тело подвздошной кости, а также крестцово-подвздошное сочленение. Рис. 1. Схематическое изображения направления вне- и внутритазовых затеков при ОТ. Сагиттальный срез. Как видно из схемы, гной может распространяться как внутрь таза, так и наружу, под ягодичные мышцы и межмышечно, имитируя постинъекционную флегмону.
Рис. 1. Схематическое изображения направления вне- и внутритазовых затеков при ОТ. Сагиттальный срез. Как видно из схемы, гной может распространяться как внутрь таза, так и наружу, под ягодичные мышцы и межмышечно, имитируя постинъекционную флегмону. Рис. 2. Повышенное накопление РФП в области левого крестцово-подвздошного сочленения при ОТ.
Рис. 2. Повышенное накопление РФП в области левого крестцово-подвздошного сочленения при ОТ.
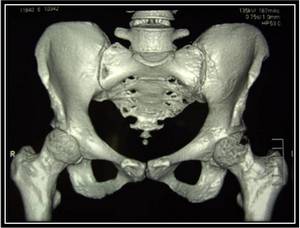
 Рис. 4. КТ таза. Мультипланарная реконструкция. Определяется костная деструкция в области крестцово-подвздошного сочленения.
Рис. 4. КТ таза. Мультипланарная реконструкция. Определяется костная деструкция в области крестцово-подвздошного сочленения. Рис. 5. КТ таза. 3D-реконструкция. Остеомиелитическая деструкция лобковой кости.
Рис. 5. КТ таза. 3D-реконструкция. Остеомиелитическая деструкция лобковой кости. Рис. 6. КТ пациентки с остеомиелитом подвздошной кости после эндопротезирования тазобедренного сустава.
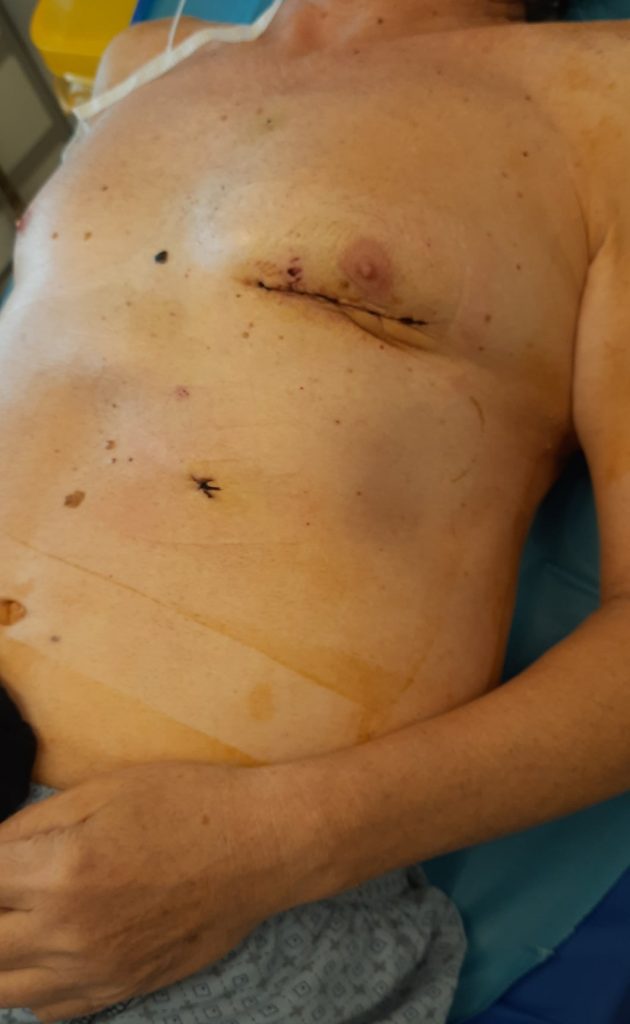
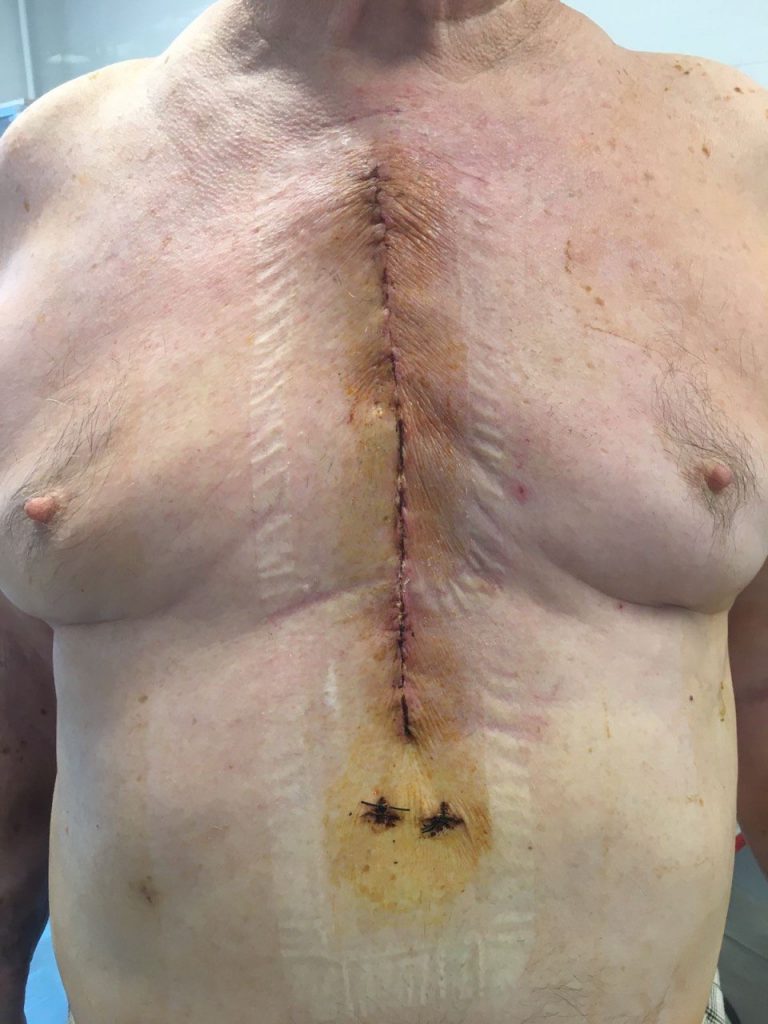
Рис. 6. КТ пациентки с остеомиелитом подвздошной кости после эндопротезирования тазобедренного сустава. Рис. 7. Фистулограмма больного остеомиелитом таза. Определяются множественные свищи внутри- и внетазовой локализации.
Рис. 7. Фистулограмма больного остеомиелитом таза. Определяются множественные свищи внутри- и внетазовой локализации. Рис. 8. Фистулограмма. Массивный затек под ягодичные мышцы у пациентки с остеомиелитом седалищной кости.
Рис. 8. Фистулограмма. Массивный затек под ягодичные мышцы у пациентки с остеомиелитом седалищной кости. тяжелых форм остеомиелита таза: гнойного сакроилеита. Особенность данной локализации в том, что при поражении массивных в этой зоне костей (подвздошной и крестца) формируются параоссальные гнойные полости и свищи как вне-, так и внутритазовой локализации. Наиболее рациональным в этом случае будет комбинированный доступ: внетазовый с отсечением ягодичных мышц, дополняемый внутритазовым внебрюшинным доступом к сочленению с кожным разрезом по краю гребня подвздошной кости. Данный доступ позволяет выполнить адекватную хирургическую обработку очага и эффективно дренировать его с помощью проточно-аспирационной системы. Резекция крестцово-подвздошного сочленения может сопровождаться формированием сквозного дефекта.
тяжелых форм остеомиелита таза: гнойного сакроилеита. Особенность данной локализации в том, что при поражении массивных в этой зоне костей (подвздошной и крестца) формируются параоссальные гнойные полости и свищи как вне-, так и внутритазовой локализации. Наиболее рациональным в этом случае будет комбинированный доступ: внетазовый с отсечением ягодичных мышц, дополняемый внутритазовым внебрюшинным доступом к сочленению с кожным разрезом по краю гребня подвздошной кости. Данный доступ позволяет выполнить адекватную хирургическую обработку очага и эффективно дренировать его с помощью проточно-аспирационной системы. Резекция крестцово-подвздошного сочленения может сопровождаться формированием сквозного дефекта.
Свежие комментарии