КОНКУРС МОЛОДЫХ УЧЕНЫХ
АНО «Уильям Гарвей» приглашает к участию в открытом конкурсе молодых ученых на право получения исследовательского гранта.
Цель проведения конкурса — поддержка молодых ученых, проводящих научные исследования в области медицины и биологии по темам: ишемическая болезнь сердца, патогенез атеросклероза, иммунотромбозы, мерцательная аритмия.
К участию в конкурсе допускаются лица до 35 лет, имеющие не менее 2-х публикаций в рецензируемых журналах с импакт-фактором Web of Science не менее 2.0. Заявка может быть подана гражданином любой страны, владеющим 2-мя языками: русским и английским.
Состав Экспертного Совета:
- Васильева Елена Юрьевна – председатель Экспертного Совета д.м.н., профессор, заведующая лабораторией атеротромбоза, главный кардиолог г. Москвы;
- Альперт Стефан Джозеф/ Alpert Stefan Joseph — д.м.н. профессор медицинского отдела Университета Аризоны, главный редактор Американского журнала медицины;
- Голухова Елена Зеликовна – д.м.н., профессор, академик РАН, директор ФГБУ «НМИЦ ССХ им. А.Н. Бакулева» Минздрава России;
- Гудков Андрей / Gudkov Andrey – д.б.н., профессор, старший вице-президент по фундаментальным наукам и заведующий кафедрой биологии клеточного стресса Института онкологии Розуэлл-Парк (США);
- Креа Филиппо / Crea Filippo – профессор, директор департамента сердечно-сосудистых наук, директор аспирантуры по кардиологии и координатор докторской программы по клеточной и молекулярной кардиологии в Католическом университете Святого Сердца;
- Ледерман Майкл / Lederman Michael – профессор медицины в Медицинской школе Университета Кейс Вестерн Резерв и университетских больницах;
- Логунов Денис Юрьевич – д.б.н, заместитель директора по научной работе ФГБУ «Национальный исследовательский центр эпидемиологии и микробиологии имени почетного академика Н.Ф. Гамалеи» МЗРФ, член-корреспондент РАН;
- Марголис Леонид / Margolis Leonid – д.м.н., профессор кафедры биоинженерии и биоинформатики МГУ имени М.В. Ломоносова, заведующий кафедрой межклеточных взаимодействий Национального института здравоохранения (США);
- Шпектор Александр Вадимович – д.м.н., профессор, руководитель Университетской клиники кардиологии ГБУЗ «ГКБ им. И.В. Давыдовского ДЗМ», член-корреспондент РАН.
Для участия в конкурсе необходимы:
Заявка на участие, включающая краткое изложение предмета заявки – (не более 2х страниц без учета ссылок);
Письмо согласие на обработку персональных данных;
Рекомендации от 2-х ученых, специализирующихся в области исследования;
williamharvey.ano@gmail.com +7 916 601 6073
Для участия во втором этапе конкурса — проект исследования (не более 8-ми страниц без учета ссылок).
Важно! Все документы должны быть на английском и русском языках, включая проект исследования.
Конкурс проводится в 2 этапа:
Первый этап: Сбор заявок участников, оценка краткого изложения заявки Экспертным жюри. Второй этап: Оценка проектов исследования членами Экспертного Совета (с критериями оценки можно ознакомиться в положении о конкурсе), личная презентация проектов исследования членам Экспертного Совета (очно/zoom).
Не более 4- х исследовательских грантов в размере 1 500 000,00 рублей будут присуждены по итогам оценок Экспертного Совета.
Прием заявок осуществляется до 20.11.2021 на адрес: williamharvey.ano@gmail.com
Положение о конкурсе и необходимые документы для участия в конкурсе можно найти по ссылке
Если у вас останутся вопросы, вы можете задать их, отправив на e-mail: williamharvey.ano@gmail.com

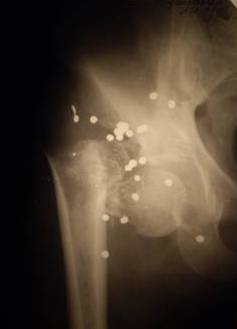
 Рис. 1. Огнестрельный перелом (на охоте) шейки бедренной кости, осложнившийся остеомиелитом.
Рис. 1. Огнестрельный перелом (на охоте) шейки бедренной кости, осложнившийся остеомиелитом. Рис. 2. Неправильно сросшийся огнестрельный перелом диафиза бедренной кости, осложнившийся остеомиелитом.
Рис. 2. Неправильно сросшийся огнестрельный перелом диафиза бедренной кости, осложнившийся остеомиелитом.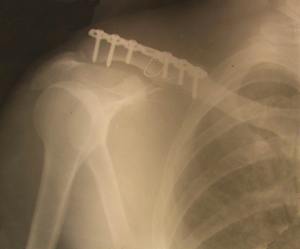
 Рис. 1. Остеомиелит и параоссальная флегмона после накостного металлоостеосинтеза большеберцовой кости пластиной.
Рис. 1. Остеомиелит и параоссальная флегмона после накостного металлоостеосинтеза большеберцовой кости пластиной. Рис. 2. Остеомиелит после погружного остеосинтеза большеберцовой кости пластиной. 4 месяца после операции. Консолидации перелома нет, как нет и перспектив для этого. Необходимо удаление пластины, сегментарная резекция большеберцовой кости, наружный дистракционно-компрессионный остеосинтез по Илизарову.
Рис. 2. Остеомиелит после погружного остеосинтеза большеберцовой кости пластиной. 4 месяца после операции. Консолидации перелома нет, как нет и перспектив для этого. Необходимо удаление пластины, сегментарная резекция большеберцовой кости, наружный дистракционно-компрессионный остеосинтез по Илизарову. Рис.3. Остеомиелит после погружного металлоостеосинтеза ключицы пластиной. 5 месяцев после перелома. Имеет место консолидация костных отломков. Показано удаление фиксатора, остеонекрсеквестрэктомия
Рис.3. Остеомиелит после погружного металлоостеосинтеза ключицы пластиной. 5 месяцев после перелома. Имеет место консолидация костных отломков. Показано удаление фиксатора, остеонекрсеквестрэктомия
 Рис. 5. Остеомиелит бедренной кости после эндопротезирования тазобедренного сустава. В связи с выраженным воспалительным процессом необходимо удаление имплантата, резекция бедренной кости с последующим решением вопроса о возможности ревизионного эндопротезирования.
Рис. 5. Остеомиелит бедренной кости после эндопротезирования тазобедренного сустава. В связи с выраженным воспалительным процессом необходимо удаление имплантата, резекция бедренной кости с последующим решением вопроса о возможности ревизионного эндопротезирования.
Свежие комментарии